糖尿病とは?
インスリンというホルモンの働きが不十分なために血糖が高くなった状態です。炭水化物を中心に栄養分の利用がうまくいかないので長期的には、いろいろな臓器障害がおこってきます。また、短期的にも感染症にかかり易い、全身倦怠感、ひどい場合には昏睡になるなど、いろいろな不調が生じます。
遺伝的な素因を背景に、食べ過ぎ、運動不足、肥満、ある種のストレスが加わって発症します。
血糖が高くなる仕組み
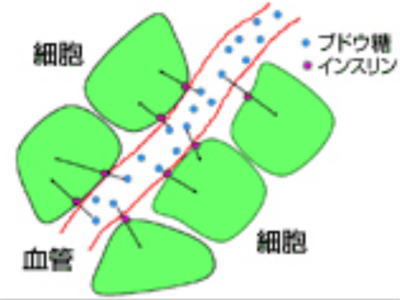
私たちが摂る食事の栄養素で通常一番多いのは、でんぷん類ですが、これはブドウ糖という糖が鎖状につながったもので、そのままでは吸収されません。胃や腸でひとつひとつのブドウ糖に分解され、ばらばらになって小腸から吸収され、血液に溶け込んで筋肉や脳など全身の組織に運ばれてきます。
このブドウ糖をはじめとする栄養素は最終的には各組織の細胞の中に入って利用されますが、血液の中から細胞の中に入る時にインスリンがはたらくのです。従って、インスリンが十分ない、あるいはあっても効きが悪いとブドウ糖がいつまでも血液の中に留まってしまいます。つまり、ブドウ糖が血液の中で多すぎる状態になってしまいます。これが血糖が高くなる仕組みです。
合併症
糖尿病のコントロールが悪い状態が何年も続くといろいろな臓器障害がおこってきます。
1.網膜症
眼の奥の光を感じる神経細胞が並んだ所を網膜といいますが、糖尿病のためにそこを栄養している細い血管が障害されて、最悪の場合、失明に至ることがあります。
2.腎症
腎臓は細い血管の集まりのような臓器なので、糖尿病のために障害を受けやすく、尿蛋白が出たり、むくみが出たり、最悪の場合、尿毒症、腎不全になり、透析が必要になります。
3.神経障害
足のしびれ感、痛み、感覚の鈍磨、ひどい立ちくらみ、排尿・排便の障害などがおこってきます。
4.動脈硬化
脳卒中、狭心症、心筋梗塞、足の壊疽などがおこってきます。
5.歯周病
糖尿病の方は歯周病になり易く、また歯周病があると糖尿病になり易いといわれています。
糖尿病の分類
1型
膵臓にあって、インスリンを出す細胞(B細胞)が壊れて、インスリンを作れなくなるためにインスリンの不足がおこって、糖尿病になるタイプです。B細胞が壊れる速さは人によって、様々ですが、典型的な場合、ほとんどインスリンを作れなくなり、インスリンの注射が生命の維持に必要になってきます。日本人では糖尿病の人の5%位がこのタイプです。
2型
インスリンの出るタイミングが悪いとか量が不足しているというインスリン分泌不全と、インスリンに対する組織の感受性が低下しているということがあわさって、糖尿病になるタイプです。日本人では90%以上がこのタイプです。
その他の型
薬の副作用や他の病気が原因で糖尿病になるタイプです。
妊娠糖尿病
妊娠中に初めて発見された糖尿病にまで至らない軽度の耐糖能異常をいいます。最も厳重な管理・治療を要します。
それぞれのタイプの中に食事療法だけでコントロールできる場合からインスリンの注射を要する場合までいろいろな重症度があります。またこの重症度は治療により変動する可能性があります。
糖尿病の治療
インスリンの作用不足を解消して代謝状態(栄養の利用状態)をできるだけ正常に近づけることが糖尿病の治療ですが、実際上は血糖が一番のめやすになります。血糖をどこまで正常に近づけるかは患者様それぞれの年齢その他の条件により異なります。
治療の方法には食事療法、運動療法、薬物療法の三つがありますが、食事療法が治療の土台であり、これなしでは他の治療法は有効に働きません。
運動療法は効果が良く知られていますが、やったほうが良い場合とそうでない場合がありますので、主治医とよく相談してからにしましょう。
薬物療法には飲み薬と注射剤があります。飲み薬にはこの数年新しい薬が開発され、患者様それぞれの特徴にあわせて選ぶことができるようになりました。注射剤にはインスリンとGLP-1アナログといわれるものがあります。インスリン注射剤にもいろいろなタイプがあり、それらを適切に組み合わせて使います。薬物のなかで全ての患者様に確実に効くのはインスリンであり、効きすぎによる低血糖を除けば、副作用はほとんどありません。
また、インスリン注射を一旦始めるとやめられなくなるという俗説がありますが、これは誤りでやめられる場合も多々あります。GLP-1アナログはインスリン分泌を促進しますが、亢進した食欲を抑え、肥満を改善する作用があります。
食事療法
「食べ過ぎないこと」と、栄養の「バランスを考えること」に尽きます。 食べ過ぎれば、余分な栄養分を処理するのにただでさえ不足しているインスリンが余計に要ることとなり、インスリン不足が相対的に増強します。また、食べ過ぎは肥満をもたらし、大きくなった脂肪細胞から、インスリンと反対の働きをするホルモンが沢山でることとなり、逆にインスリンの効きをよくするホルモンは減って、血糖が上がることになります。
栄養のバランスを考えることは健康人と全く同じで、原則として何かを食べてはいけないというものはありません。日本糖尿病学会が作った食品交換表では食品を六つの群に分け、バランスのとれた食事を考えやすいようにしてあります。 ただし、腎臓が悪くなっている方は蛋白質や塩分を控える必要がありますので、医師や栄養士とよく相談してください。
糖質制限食が話題になっていますが、ひとつの選択肢として、考えられるとしても、糖質を一日130g以下にはしないほうがよいというのが最近の糖尿病学会の大方の合意です。

運動療法
運動するとそれ自体でエネルギーを消費するということ以外に筋肉や脂肪組織などでのインスリンの効きがよくなって血糖値が下がります。このような運動の効果はよく知られていますが、糖尿病の状態によってはやらない方が良い場合もありますので、始めるにあたっては主治医とよく相談してください。
注意が必要な場合とは
1.血糖のコントロールが極めて悪い場合
たとえば、朝食前で200mg/dlを越えるようなとき。
2.合併症が進んでしまっている場合
- 網膜症が不安定な時や腎症で尿に蛋白が一日1g以上出ている場合、神経障害が著しい場合など
- 狭心症や心筋梗塞にかかったことがある方
- 血圧のコントロールが不十分な方
運動療法の実際
自分の最大運動能力の半分位の強さの運動が適切です。息がきれるような強い運動は不適当で人と話しをしながらできる程度の強さが適当です。
いつでもどこでもひとりでもできる運動が長続きするという意味で良いと思われますので歩行をお勧めします。始める時間は食後1時間が理想的ですが、それほどこだわることはありません。続ける時間も30分から1時間位が良いのですが、まとまった時間がとれなければ1回5分、10分と細切れにしてもやらないよりはるかに良いと思います。体調の悪い時はともかく、毎日するのが理想ですが、週1日でも2日でもやらないよりははるかにましと思います。
軽い筋トレやストレッチ、体操も役に立ちますのでこれと歩行を組み合わせて行うとよいでしょう。
冬は保温に注意し、ウィンドブレーカーなどを使ってください。夏は脱水にならないように、水分補給をしてください。体調の悪い日はみあわせてください。
薬物療法
内服薬(飲み薬)
スルフォニル尿素剤
B細胞を刺激して、インスリンを出させることで血糖を下げます。グリミクロン・アマリールがこの系統の薬ですがアマリールにはインスリンに対する感受性を良くする作用もあります。
速効型インスリン分泌促進薬
インスリン分泌を促進することではスルフォニル尿素剤と同じですが、作用時間が短いので食後血糖を下げるために使われます。ファスティック・グルファストがこれに属します。
アルファグルコシダーゼ阻害剤
胃や小腸でのでんぷんなど多糖類の消化・分解を遅らせ、糖の吸収をゆっくりにして、食後血糖の上昇を抑えます。ベイスン・セイブルがこれです。
ビグアナイド剤
インスリンの効きを良くします。メトグルコがこれに属します。安全性の高い薬ですが、高齢者、腎障害のある方、アルコール多飲、下痢などによる脱水状態では副作用が現れやすく、注意が必要です。
インスリン抵抗性改善剤
ビグアナイドとは異なる機序でインスリンに対する感受性を良くします。アクトスがこれに属する薬です。肝障害と水分貯留による心不全に注意が必要です。肥満にも注意しましょう。
DPP-Ⅳ阻害薬
インスリンの分泌を促進する薬ですが、血糖が下がってくると作用が弱くなるので、低血糖が起こりにくいと考えられます。ジャヌビア、グラクティブ、ネシーナ、エクアなどがこれに属します。
SGLT2阻害薬
食べ過ぎた糖の一部を尿に溶かして捨てる薬です。肥満の解消を助けることにより、血糖を下げコントロールを改善するために使います。心不全による入院を減らす、腎機能を改善するなどの医学的な証拠もあり、多く使われるようになりました。ただ、尿量が増えるので脱水に注意する必要があります。
インスリン治療
インスリン注射は、生命の維持に必要な人、良いコントロールを保つのに必要な人、普段は不要だが手術の時・他の病気にかかった時だけ必要な人など様々です。注射回数も一日1~2回で済む人、4~5回射つ必要のある人など様々で患者様一人一人で異なります。
インスリン製剤は皮下注射しますが効き始めまでの時間や効いている時間の長さによりいろいろなタイプがあります。 それぞれの患者様によって最も適切な製剤を処方します。
| 作用開始時間 | 作用持続時間 | |
| 超速効型:ヒューマログ・ノボラピッド・アピドラ | 10分 | 3時間 |
| 速効型:ノボリンR・ヒューマリンR | 30分 | 8時間 |
| 中間型:ノボリンN・ヒューマリンN | 1.5時間 | 24時間 |
| 混合型:速効型と中間型を混合 ノボリン30R・50Rなど | 30分 | 24時間 |
| 混合型:超速効型と中間型を混合 ヒューマログミックス25、ミックス50、ノボラピッド30ミックスなど | 10分 | 24時間 |
| 持続型:ランタス、トレシーバ | 1.1時間 | 22~40時間 |
どのインスリンをいつ打つかは主治医とよく相談して決めましょう。
GLP-1アナログ
ビクトーザ:1日1回注射です。
オゼンピック:週1回の注射です。この薬の内服薬リベルサスは内服後30分以上絶飲食が必要です。
低血糖
インスリン注射でも糖尿病の内服薬でも効きすぎて血糖が下がりすぎることあります。これを低血糖発作といいますが、薬を使っている以上、それを完全に避けることはできません。特有の症状がありますので、それとわかりますから、まず、自分で対処してください。
症状
冷や汗、動悸、ふるえ、強い空腹感、力が入らない、頭痛、異常な言動、昏睡など
対処
砂糖やブドウ糖を20g程度とると10~15分で症状がなくなります。それでも症状が消えない時や意識がない時は来院するか、至急ご連絡ください。

